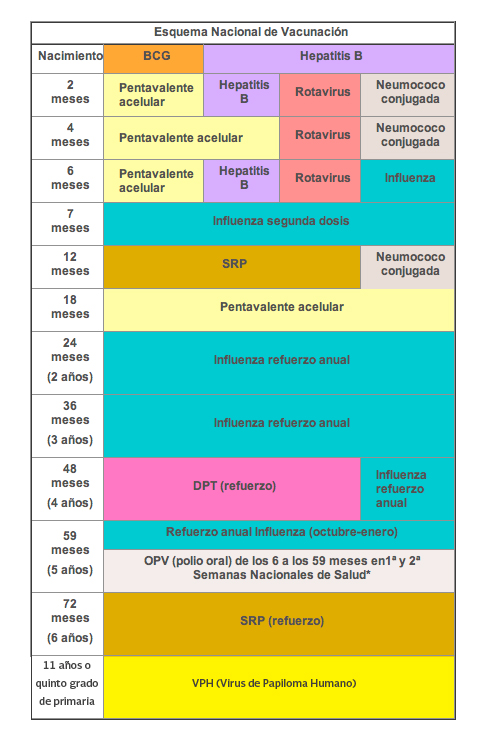
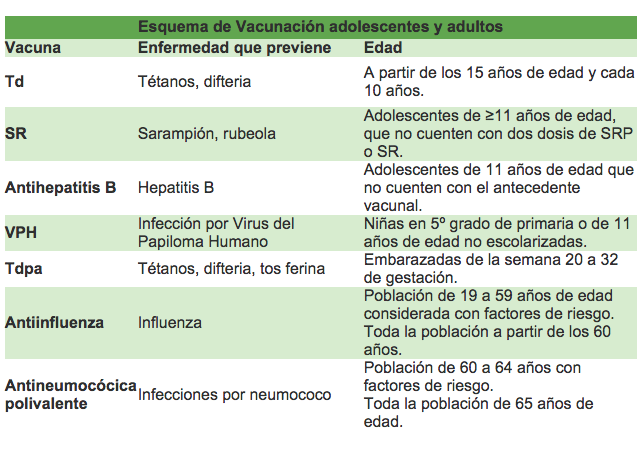
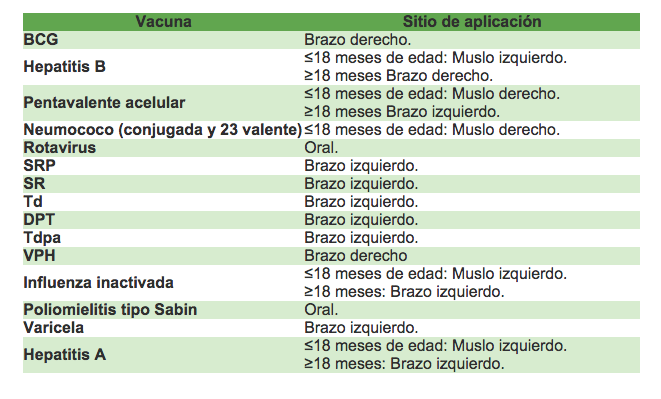
Datos y cifras
- El VIH sigue siendo un importante problema de salud pública mundial, después de haberse cobrado más de 35 millones de vidas hasta ahora. En 2015, 1,1 [940 000-1,3] millones de personas fallecieron a causa del VIH en todo el mundo.
- A finales de 2015 había 36,7 [34,0-39,8] millones de personas infectadas por el VIH en todo el mundo, de las cuales 2,1 [1,8-2,4] millones de personas contrajeron el HIV en 2015.
- El África subsahariana, donde había 25,6 [23,1-28,5] millones de personas infectadas por el VIH en 2015, es la región más afectada. Casi dos tercios del total mundial de nuevas infecciones por VIH se registra en esta región.
- La infección por el VIH se suele diagnosticar mediante análisis de sangre en los que se detecta la presencia o ausencia de anticuerpos contra el virus. En general los resultados de estas pruebas están disponibles el mismo día de su realización, hecho esencial para el diagnóstico, el tratamiento y la atención precoces.
- No hay cura para la infección por el VIH, pero los fármacos antirretrovíricos eficaces pueden controlar el virus y ayudar a prevenir su transmisión, de modo que las personas con VIH o alto riesgo de contraerlo pueden disfrutar de una vida saludable y productiva.
- Se calcula que actualmente solo el 60% de las personas con VIH conocen su estado serológico. El 40% restante (o sea, 14 millones de personas) necesita acceso a servicios de detección del VIH. A mediados de 2016, 18,2 [16,1-19] millones de personas con VIH en todo el mundo recibían tratamiento antirretrovírico.
- Entre 2000 y 2015, las nuevas infecciones por el VIH se redujeron en un 35% y las muertes relacionadas con el sida en un 28%, lo cual significa que se salvaron 8 millones de vidas. Este logro ha sido el resultado de grandes esfuerzos de los programas nacionales contra el VIH con el apoyo de la sociedad civil y de distintos asociados para el desarrollo.
- La ampliación del tratamiento antirretrovírico a todas las personas con VIH y el aumento de las opciones preventivas podrían ayudar a evitar 21 millones de muertes relacionadas con el sida y 28 millones de nuevas infecciones para 2030.
El virus de la inmunodeficiencia humana (VIH) ataca el sistema inmunitario y debilita los sistemas de vigilancia y defensa contra las infecciones y algunos tipos de cáncer. A medida que el virus destruye las células inmunitarias y altera su función, la persona infectada se va volviendo gradualmente inmunodeficiente. La función inmunitaria se suele medir mediante el recuento de células CD4. La inmunodeficiencia entraña una mayor sensibilidad a muy diversas infecciones, cánceres y otras enfermedades que las personas con un sistema inmunitario saludable pueden combatir.
La fase más avanzada de la infección por el VIH se conoce como síndrome de inmunodeficiencia adquirida, o sida, y puede tardar entre 2 y 15 años en manifestarse, dependiendo del sujeto. El sida se define por la aparición de ciertos tipos de cáncer, infecciones u otras manifestaciones clínicas graves.
Signos y síntomas
Los síntomas de la infección por el VIH varían en función del estadio en que se encuentre. Aunque en la mayoría de los casos el pico de infectividad se alcanza en los primeros meses, muchas veces el sujeto ignora que es portador hasta que alcanza fases más avanzadas. En las primeras semanas que siguen al contagio, las personas a veces no manifiestan ningún síntoma, y otras presentan una afección de tipo gripal, con fiebre, cefalea, erupción o dolor de garganta.
A medida que la infección va debilitando su sistema inmunitario, el sujeto puede presentar otros signos y síntomas, como inflamación de los ganglios linfáticos, pérdida de peso, fiebre, diarrea y tos. En ausencia de tratamiento podrían aparecer también enfermedades graves como tuberculosis, meningitis por criptococos o diversos tipos de cáncer, por ejemplo linfomas o sarcoma de Kaposi, entre otros.
Transmisión
El VIH se puede transmitir por el contacto con diversos líquidos corporales de personas infectadas, como la sangre, la leche materna, el semen o las secreciones vaginales. No es posible contagiarse a resultas de contactos de tipo corriente y cotidiano como puedan ser los besos, abrazos o apretones de manos o por el hecho de compartir objetos personales, alimentos o bebidas.
Factores de riesgo
Hay ciertos comportamientos y afecciones que incrementan el riesgo de que una persona contraiga el VIH, entre ellos:
- practicar coito anal o vaginal sin protección;
- padecer alguna otra infección de transmisión sexual como sífilis, herpes, clamidiasis, gonorrea o vaginosis bacteriana;
- compartir agujas o jeringuillas contaminadas, soluciones de droga u otro material infeccioso para consumir drogas inyectables;
- recibir inyecciones, transfusiones sanguíneas o trasplantes de tejido sin garantías de seguridad o ser objeto de procedimientos médicos que entrañen corte o perforación con instrumental no esterilizado;
- pincharse accidentalmente con una aguja infectada, lesión que afecta en particular al personal sanitario.
Diagnóstico
Las pruebas serológicas, como las pruebas diagnósticas rápidas o las pruebas inmunoenzimáticas, detectan la presencia o ausencia de anticuerpos contra el VIH1/2 y/o el antígeno p24 del virus. Cuando estas pruebas se utilizan en el contexto de una estrategia acorde con un algoritmo validado, es posible detectar la infección por el VIH con gran exactitud. Es importante saber que las pruebas serológicas detectan anticuerpos producidos por su sistema inmunitario, y no en la detección directa del VIH en sí mismo.
La mayoría de las personas crean anticuerpos contra el VIH1/2 en un plazo de 28 días, por lo que los anticuerpos pueden no ser detectables poco después de la infección. Esta fase inicial de la infección es la de mayor infectividad; no obstante, la transmisión del VIH puede tener lugar en todos los estadios de la infección.
Las prácticas óptimas aconsejan repetir las pruebas en todas las personas diagnosticadas como VIH-positivas antes de que empiecen a recibir atención o tratamiento, a fin de descartar posibles errores de las pruebas o de la notificación.
Asesoramiento y pruebas de detección
Las pruebas de detección han de ser voluntarias: se debe reconocer el derecho de las personas a declinar someterse a ellas. La realización de pruebas obligatorias o bajo coacción, ya sea por parte de un profesional sanitario, una autoridad, la pareja sexual o un miembro de la familia, es inaceptable pues es contraria a la buena práctica de la salud pública y constituye una violación de los derechos humanos.
Algunos países han introducido como alternativa las pruebas realizadas por el propio paciente, o están pensando hacerlo. Con estas pruebas, la persona que quiere conocer su estado recoge la muestra, realiza la prueba e interpreta sus resultados en privado. Las pruebas realizadas por el propio paciente no ofrecen un diagnóstico definitivo, sino que requieren nuevas pruebas realizadas por un profesional sanitario siguiendo un algoritmo validado a nivel nacional.
Todos los servicios de asesoramiento y pruebas de detección deben regirse por los cinco principios fundamentales recomendados a este respecto por la OMS: consentimiento informado, confidencialidad, facilitación de orientación (o asesoramiento), garantía de que los resultados de la prueba son correctos, y vinculación con la asistencia, el tratamiento y otros servicios.
Prevención
Las personas pueden reducir el riesgo de infección por el VIH limitando su exposición a los factores de riesgo. Los principales métodos para prevenir el contagio, a menudo utilizados de manera combinada, incluyen los que siguen:
1. Uso de preservativos masculinos o femeninos
El uso correcto y sistemático de preservativos masculinos y femeninos durante la penetración vaginal o anal puede proteger contra la propagación de enfermedades de transmisión sexual, entre ellas la infección por el VIH. Los datos demuestran que los preservativos masculinos de látex tienen un efecto protector del 85% o más contra la transmisión del VIH y otras infecciones de transmisión sexual (ITS).
2. Pruebas de detección y asesoramiento en relación con el VIH y las ITS
La realización de pruebas de detección del VIH y otras ITS está altamente recomendada para todas las personas expuestas a cualquiera de los factores de riesgo, de modo que puedan conocer su estado y, llegado el caso, acceder sin demora a los oportunos servicios de prevención y tratamiento. La OMS también recomienda ofrecer pruebas de detección para el/la compañero/a sexual o para parejas. Asimismo, recomienda prestar asistencia en la notificación a los/las compañeros/as sexuales de forma que las personas seropositivas reciban apoyo para informar a sus parejas, bien ellas mismas o con ayuda de profesionales de la salud.
3. Pruebas de detección y asesoramiento, vínculos con los cuidados de la tuberculosis
La tuberculosis es la enfermedad que con más frecuencia padecen las personas seropositivas. Si no se detecta o se trata es mortal, y constituye la principal causa de muerte en las personas seropositivas (1 de cada 3 muertes asociadas al VIH). La detección precoz de la tuberculosis y el vínculo rápido entre el tratamiento antituberculoso y el antirretrovírico pueden evitar esas muertes. En los servicios de atención del VIH debería ofrecerse sistemáticamente la prueba de la tuberculosis. Las personas diagnosticadas con VIH y tuberculosis activa deberían iniciar urgentemente el tratamiento antituberculoso y antirretrovírico. El tratamiento preventivo de la tuberculosis debería ofrecerse a las personas seropositivas que no tienen tuberculosis activa.
4. Circuncisión masculina voluntaria
La circuncisión masculina, cuando corre a cargo de personal sanitario cualificado, reduce en aproximadamente un 60% el riesgo de que un hombre resulte infectado por el VIH al mantener relaciones sexuales heterosexuales. Se trata de una intervención fundamental apoyada en 14 países en el este y sur de África con alta prevalencia del VIH e índices bajos de circuncisión masculina.
5. Prevención basada en el uso de antirretrovíricos
5.1 Beneficios de la prevención con antirretrovíricos
Según ha confirmado un ensayo de 2011, cuando una persona VIH-positiva sigue un régimen terapéutico eficaz con antirretrovíricos, el riesgo de que transmita el virus a una pareja sexual no infectada se puede reducir en un 96%. La recomendación que hace la OMS de iniciar un tratamiento antirretrovírico en todas las personas con VIH contribuirá de forma significativa a reducir la transmisión del virus.
5.2 Profilaxis preexposición para la pareja VIH-negativa
La profilaxis oral del VIH antes de la exposición consiste en la administración diaria de antirretrovíricos a personas no infectadas a fin de bloquear la adquisición del virus. Más de 10 estudios aleatorizados y controlados han demostrado la efectividad de la profilaxis preexposición para reducir la transmisión del virus en diferentes poblaciones, como las parejas heterosexuales serodiscordantes (es decir un miembro de la pareja infectado y el otro no), los hombres con relaciones homosexuales, las mujeres transgénero, las parejas heterosexuales de alto riesgo o los consumidores de drogas inyectables.
La OMS recomienda la profilaxis antes de la exposición como opción preventiva para las personas con un riesgo considerable de infección por el VIH como parte de la combinación de enfoques preventivos.
5.3 Profilaxis postexposición al VIH
La profilaxis postexposición consiste en tomar antirretrovíricos, dentro de las 72 horas siguientes a la exposición al VIH para prevenir la infección. La profilaxis postexposición incluye servicios de asesoramiento, primeros auxilios, pruebas de detección del VIH y la administración de terapia antirretrovírica durante 28 días junto con atención complementaria.
La OMS recomienda la profilaxis tras las exposiciones laborales y no laborales en adultos y niños.
6. Reducción de daños en los consumidores de drogas inyectables
Las personas que se inyectan drogas pueden tomar precauciones para protegerse de la infección por el VIH utilizando en cada ocasión material de inyección estéril, en particular agujas y jeringas, y evitando compartir otros materiales utilizados en el consumo de drogas y las soluciones de estupefacientes. El conjunto integral de medidas de prevención y tratamiento del VIH incluye los componentes siguientes:
- programas sobre las agujas y jeringuillas;
- tratamiento de sustitución de opiáceos para los consumidores de drogas y otras intervenciones de tratamiento de la drogodependencia basadas en criterios científicos;
- asesoramiento y pruebas de detección del VIH;
- información y educación sobre la reducción de riesgos;
- tratamiento contra el VIH y atención a los infectados;
- acceso a preservativos; y
- tratamiento de las ITS, la tuberculosis y la hepatitis vírica.
7. Eliminación de la transmisión del VIH de la madre al niño
La transmisión del VIH de una madre seropositiva a su hijo durante el embarazo, el trabajo de parto, el alumbramiento o el amamantamiento se denomina transmisión vertical o maternoinfantil. En ausencia de cualquier tipo de intervención durante estas etapas, las tasas de transmisión oscilan entre un 15% y un 45%. Es posible prevenir casi totalmente esta clase de transmisión administrando antirretrovíricos tanto a la madre como al niño, y ello en todas las etapas en que pudiera producirse la infección.
La OMS recomienda una serie de medidas de prevención de la transmisión vertical, que incluyen la administración, tanto a la madre como a su hijo, de antirretrovíricos durante el embarazo, el parto y el puerperio o, en la mujer embarazada seropositiva, incluso de por vida, con independencia de su recuento de células CD4.
En 2015, el 77% [69-86%] de las aproximadamente 1,4 [1,3-1,6] millones de embarazadas infectadas por el VIH en todo el mundo recibieron antirretrovíricos eficaces para evitar la transmisión a sus hijos. Un número creciente de países están logrando tasas muy bajas de transmisión vertical y algunos (Armenia, Belarús, Cuba y Tailandia) han recibido validación oficial por la eliminación de la transmisión del VIH de la madre al niño. Varios países con una elevada carga de infecciones por VIH están cerca de lograr ese objetivo.
Tratamiento
El VIH se puede combatir mediante una politerapia que comprenda tres o más antirretrovíricos. Aunque no cura la infección por VIH, este tipo de tratamiento controla la replicación del virus dentro del organismo del sujeto y contribuye a fortalecer su sistema inmunitario, restableciendo así su capacidad para combatir infecciones.
En 2016 la OMS publicó la segunda edición de las Directrices unificadas sobre el uso de los antirretrovirales en el tratamiento y la prevención de la infección por VIH, en las que se presentan nuevas recomendaciones, como la de ofrecer tratamientos antirretrovíricos de por vida a todos los niños, adolescentes y adultos, y a todas las mujeres embarazadas y que amamantan, que sean seropositivos, independientemente del recuento de CD4.
Asimismo la OMS ha ampliado sus anteriores recomendaciones a fin de ofrecer profilaxis preexposición a las personas que corren un riesgo considerable de infectarse. Se recomiendan otros regímenes de tratamiento de elección, en particular un inhibidor de la integrasa como opción en entornos con recursos limitados y una dosis reducida de un importante fármaco recomendado de elección (efavirenz) para mejorar la tolerabilidad y reducir costos. Para mediados de 2016, 18,2 millones de personas con VIH recibían tratamiento antirretrovírico, lo que supuso una cobertura mundial del 46% (43-50%).
Según las nuevas recomendaciones de la OMS —tratar a todas las personas con VIH y ofrecer antirretrovíricos como alternativa preventiva adicional a las personas con un riesgo considerable— incrementará de 28 a 36,7 millones el número de candidatos al tratamiento antirretrovírico. La ampliación del acceso al tratamiento constituye una parte fundamental de una nueva serie de metas para 2020 que tienen por objetivo acabar con la epidemia de sida en 2030.
Respuesta de la OMS
La 69.a Asamblea Mundial de la Salud aprobó en mayo de 2016 una nueva Estrategia Mundial del Sector de la Salud contra el VIH para 2016-2020. En la estrategia figuran cinco orientaciones estratégicas que tienen por objeto guiar las medidas prioritarias que deberán adoptar los países y la OMS en el curso de los próximos seis años:
- Información para una acción específica (conocer la epidemia y la respuesta).
- Intervenciones que tienen impacto (cobertura de la gama de servicios requeridos).
- Atención para un acceso equitativo (cobertura de los grupos de población que requieren servicios).
- Financiación para la sostenibilidad (cobertura de los costos de los servicios).
- Innovación para la agilización (de cara al futuro).
La OMS es uno de los copatrocinadores del Programa conjunto de Naciones Unidas sobre el VIH/sida (ONUSIDA). Dentro del Programa, la OMS dirige las actividades relativas al tratamiento y la atención del VIH, la coinfección por tuberculosis y VIH, y trabaja en colaboración con el Fondo de las Naciones Unidas para la Infancia (UNICEF) en la eliminación de la transmisión maternoinfantil del VIH.